別因怕痛忽視檢查 無痛大腸鏡是好選擇

根據衛生福利部107年癌症登記報告顯示,大腸癌仍高居十大癌症發生率的榜首。但好消息是大腸癌發生率有下降趨勢,代表國家大腸癌防治策略開始出現效果。而防治內容最重要的就是提供50至75歲民眾每兩年1次的糞便潛血檢查,假若檢查呈現陽性反應的時候,則需接受進一步的大腸鏡檢查,希望早期發現癌前病變,阻斷癌症發生,抑或早期發現癌症早期治療。其他做大腸鏡的時機,包括:若是有腸道症狀,如血便、排便習慣改變、裡急後重、慢性便秘、慢性腹痛、貧血、體重減輕、大腸直腸癌家族史等等,經醫師評估後也可能都需接受大腸鏡檢查。
但是,很多人在聽到大腸鏡的時候都會害怕,原因就是「怕痛」!但現今大腸鏡也隨著技術突破和儀器的進展,也不再是人人聞之色變的檢查。即便在清醒、不麻醉的情況下,利用單人操作法中的「軸保持短縮法」、「灌水式大腸鏡(Water exchange colonoscopy)」、「不形成套環式的大腸鏡前進法(non-loop method)」等技術,都可以減少檢查過程中的不適。奇美醫學中心胃腸肝膽科主治醫師王宿鴻說明:以上技術最核心的概念都是希望減少腸子的拉扯以減輕疼痛,也減少灌空氣造成的疼痛和不適。畢竟檢查之前要先減少病人的恐懼,才能提高檢查的意願,進而達到預防和治療的目的。

但假若對檢查仍真的不放心、或有心理壓力的話,「無痛大腸鏡」也是另外一種很好的選擇,但先需經由麻醉專科醫師評估麻醉風險,例如:過度肥胖、嚴重氣喘、孕婦、睡眠中止症或是心肌梗塞病史等都不宜做無痛大腸鏡。根據奇美醫學中心健康管理中心109年統計資料顯示,該年度有2,355位民眾願意做自費的無痛大腸鏡檢查。

無痛大腸鏡指的是在檢查開始前,從血管注射止痛鎮靜藥物,使病人能緩解緊張,陷入睡眠狀態後再開始檢查。但在麻醉前需經由麻醉專科醫師評估麻醉風險,且麻醉前的準備和檢查完的甦醒,會讓檢查所需時間較長。
另外一方面,不管是一般大腸鏡或是無痛大腸鏡,在病人端需配合的就是檢查前的的腸道準備,因此檢查前的衛教絕對必需要聽清楚問明白,包括:檢查前的飲食內容、哪些東西可以吃、哪些東西不能吃、喝瀉藥的時間點及次數、喝水量等,都需要依照指示執行。臨床上常遇到清腸清的不乾淨的狀況,比如前一天仍在吃水果跟蔬菜的、瀉劑沒有分次就一次全部喝下去的、水份補充不足的,在這種情況下做大腸鏡除了無法徹底檢查外、也會延長檢查的時間、增加過程的不適感,可謂得不償失。
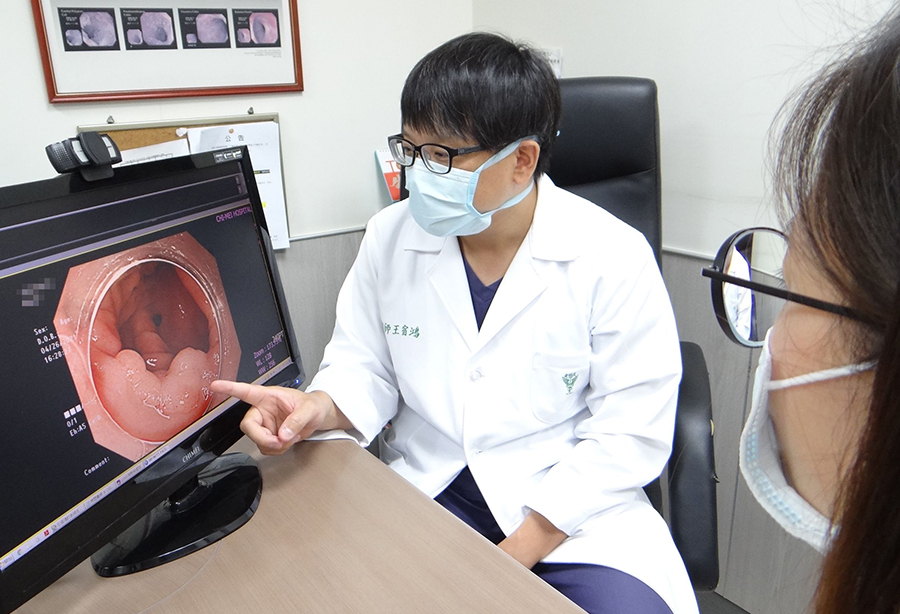
因此良好的清腸,加上灌水系統將少許糞便殘渣洗淨,再搭配高解析度內視鏡主機和窄頻影像系統(Narrow band imaging, NBI)就可將腸道完整檢查,細小的腺瘤都有辦法早期診斷治療。
且大腸鏡的目的也不單單是為了檢查,更重要的一部分是在治療。絕大多數的癌症都是從小小的腺瘤(也就是俗稱的瘜肉)開始長起,因此檢查時若可以將這些瘜肉診斷出來並完整切除掉,日後得到大腸癌的機率必然會下降。且除了針對腺瘤,早期的大腸癌包括大腸原位癌及第T1a期都能夠有辦法用內視鏡將其切除掉,術後恢復快也不會有傷口。
奇美醫學中心胃腸肝膽科主治醫師王宿鴻表示:過去這一年多因為COVID-19(新冠肺炎)疫情影響,降低許多民眾就醫篩檢和檢查意願,但仍須提醒民眾,大腸瘜肉和癌前病變的變化是不會停止的,待疫情控制穩定後,仍須快接受篩檢和檢查。




